Внедрение в процесс воспроизводства узи диагностики позволяет систематизировать данные, улучшить эффективность, уменьшить трудозатраты, сократить сервис-период, придает интерес в работе, делает контролируемым цикл воспроизодства и как следствие всего этого увеличивает прибыль.
Ультразвуковое исследование (эхография, сонография) относится к неионизирующим методам исследования. Благодаря простоте выполнения, безвредности, высокой информативности оно получило широкое распространение в клинической практике.
В ряде случаев ультразвукового исследования бывает достаточно для установления диагноза, в других — ультразвук используется наряду с прочими (рентгенологическими, радионуклидными) методами.
В зависимости от вида используемого ультразвукового излучателя и характера обработки отраженных сигналов различают одномерный (А- и М-методы) и двухмерный (В-метод) способы анализа структур. При этом каждая точка соответствует принятому датчиком отраженному эхосигналу, а ее место определяется глубиной расположения отражающей сигнал структуры. В современных приборах, устроенных по принципу «серой шкалы», яркость каждой точки изображения зависит от интенсивности отраженного сигнала, т.е. от акустического сопротивления тканей этого участка. Ультразвуковые волны легко распространяются в упругих средах и отражаются на границе различных слоев в зависимости от изменения акустического сопротивления среды. Чем больше акустическое сопротивление исследуемой ткани, тем интенсивнее она отражает ультразвуковые сигналы, тем светлее исследуемый участок выглядит на сканограмме. Отражение участком ткани ультразвуковых сигналов сильнее, чем в норме, определяют терминами «повышенная эхогенность», или «усиленная эхоструктура». Наибольшей эхогенностью обладают конкременты желчных путей, поджелудочной железы, почек и др. Их акустическое сопротивление может быть настолько велико, что они совершенно не пропускают ультразвуковые сигналы, полностью отражая их. На сканограммах такие образования имеют белый цвет, а позади них располагается черного цвета «акустическая дорожка», или тень конкремента, — зона, в которую сигналы не поступают. Жидкость (например, заполняющая кисты), обладающая низким акустическим сопротивлением, отражает эхосигналы в небольшой степени. Такие зоны с пониженной эхогенностью выглядят на сканограммах темными. Поскольку ткани человеческого организма (за исключением костной и легочной) содержат большое количество воды, они легко проводят ультразвуковые волны и являются хорошим объектом для исследования с помощью ультразвука. Газовая среда не проводит ультразвуковые волны. Этим объясняется малая эффективность использования ультразвука при исследовании легких. Главным элементом ультразвукового прибора является преобразователь (датчик), который с помощью пьезоэлектрического кристалла преобразует электрический сигнал в звук высокой частоты (0,5—15 МГц). Этот же кристалл используется для приема отраженных луковых волн и их преобразования в электрические сигналы.
Сканирование может быть линейным и секторным. Использование датчика с высокой скоростью сканирования (16—30 кадров в секунду) позволяет регистрировать движения органов в естественном временном режиме (реальном масштабе времени) В современных диагностических ультразвуковых приборах используются полутоновые дисплеи, на которых яркость световой точки пропорциональна интенсивности отраженного сигнала. Применяют также аппараты, снабженные ЭВМ, которые позволяют производить сканирование объекта с разных направлений (ультразвуковая компьютерная томография). Использование эффекта Допплера, заключающегося в изменении частоты отраженной ультразвуковой волны пропорционально скорости движения исследуемого объекта, позволило разработать приборы для исследования направления и скорости кровотока (допплерография).
Минимальная разрешающая способность современных ультразвуковых приборов, при которых исследуемые объекты различаются на экране как отдельные структуры, определяется расстоянием 1—2 мм. Глубина проникновения ультразвука в ткани организма обратно пропорциональна его частоте. С учетом этого созданы специализированные приборы, применяемые в офтальмологии, гинекологии и др.
В ветерианрной практике, в частности в ветерианрии крс требования к аппаратом не так высоки как в медицине, чаще пользуются В-режимом – исследование орагнов в реальном времени с визуализацией изображения органов на экране в виде точек в бело-серой гамме (у ультразвуковых сканеров KAIXIN есть возможность изменение цвета гаммы).
Для исследования применяются 3 основные вида датчиков
– механические секторные (один или несколько пъезоэлементов (кристаллов) механически перемещается в полости датчика, создавая рабочее поле исследования шаг за шагом по ходу движения датчика) – не самый лучший вариант в связи с низким качеством изображения для исследования патологий, хотя для диагностики стельности подойдет;

- электронные конвексные датчики имеют дугообразную поверхность датчика с несколькими десятками пъезоэлементов, каждый из которых сканирует свой участок, а процесскор аппарата суммируя показания выводит общую картину. Микроковексные датчики по сравнению с конвексными имен более узкое рабочую поверхность датчика и применяется в основном для более детального исследования мелким органов. Например, плода.


- электронные линейные датчики имеют прямую рабочую поверхность и состоят также из множество кристаллов.


-круговые внутриполостные

- матричные, 4D датчики, доплеровские датчики в ветеринарии крс не применяют в виду всокой стоимости.
В практике ветеринарии крс сами аппараты подразделяются на:
- портативные аппараты – аппараты, имеющие небольшой размер и возможность перемещения аппаратов с места на место. В свою очередь они подразделяются по месту расположения и способу фиксации:
• За спиной

• На предплечии

• На груди с помощью ремней

- стационарные аппараты. Редко используются для исследования коров, так как требуют наличие помощника и/или отдельного помещения для исследования коров.
По выводу изображения
- непосредственно на аппарате

- в очки

- в выносной дисплей

Незаменимым источником информации для медицины и ветеринарного врача в частности о состоянии половых органов коров является ультразвуковое исследование. Ультразвуковое исследование (УЗИ) позволяет определить норму и патологию, стадию полового цикла, диагностировать стельность. Определить оптимальное время для осеменения и пр.
По своей природе наиболее четко мир человек представляет глазами, органами зрения. Сложно жить без зрения и сложно обмануть зрение. Наиболее четкую картину человек получает суммируя данные многих органов чувств, в первую очередь глаз, в одно объективное ощущение.
На протяжение многих десятилетий в животноводстве единственным широко применяемым методом диагностики стельности у животных являлась мануальная ректальная пальпация. У данного метода много положительных сторон: простота исполнения, дешевизна, точность определения на поздних сроках, но главным недостатком являлось субъективность в ощущениях, не дающая точной картины состояния половых органов, в частности жизнеспособности плода. Возможно определить наличие плода в матке, но вот определить жизнеспособность его затруднительно (ну конечно на поздних сроках, когда плод движется это не составляет труда), вторым недостатком является запоздалая относительно узи диагностика стельности.
Научиться с помощью ректальной пальпации определять ранние сроки стельности сложнее, чем диагностике с помощью узи сканера. Хотя без навыков ректальной пальпации сложно научится ультразвковой диагностике, так как необходимо представлять и ощущать топографию органов с дальнейшим осознанием местаросположения проводить исследование.
Патологии
Легче понять патологию когда ты видишь а не чувствуешь. Тем более есть патологии, которые рукой не прощупать, а необходимо как бы «вскрыть» ее в органе.
Эндометриты являются бичем для воспроизводства. Из-за данной патологии в рядовых хозяйствах недополучают до 30% телят. Причем главной причиной является несвоевременная диагностика и отсутствие лечения.
Наиболее достоверными показательным является ультразвковая диагностика. Воспалительный процесс в матке начинается чаще как метрит в новотельный период (до 20 дней после отела), в этот период происходит воспаление мышечного слоя и глубокое пропитывание стенки матки продуктами воспаления. На ультразвковой картине можно увидеть четкие границы слоев, а также расширенную полость матки с разными по размеру включениями в содержимом матки (грубая зернистость). Чаще данные процесс связан с процессами инволюции матки и может способствовать задержке востановленяи матки. Острый эндиметрит – более легкая стадия воспаления, когда затрунутыми становятся лишь слизисьый слой, при этом образуется обилльный эксудат и выделение слизистого слоя на фоне с других слоев матки в виде эхонегативной зернистости отграниченной черной полосой от других слоев. Хронический и скрытый эндометрит визуализируется не так четко, при этом также наблюдается набухание (пролиферация) слизистого слоя (индурация), с возможным образованием в полости матки экссудата.
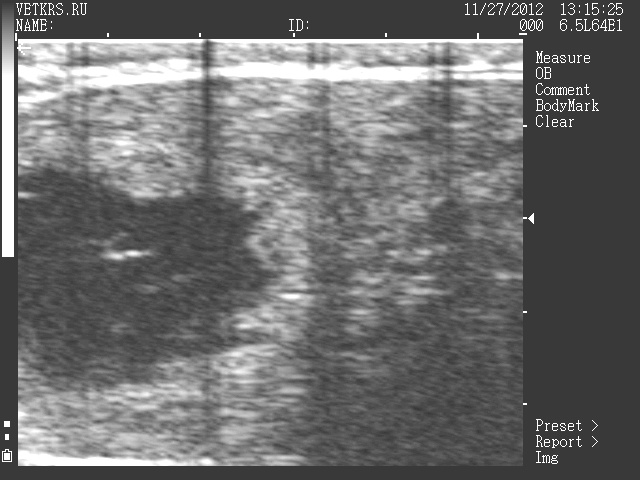
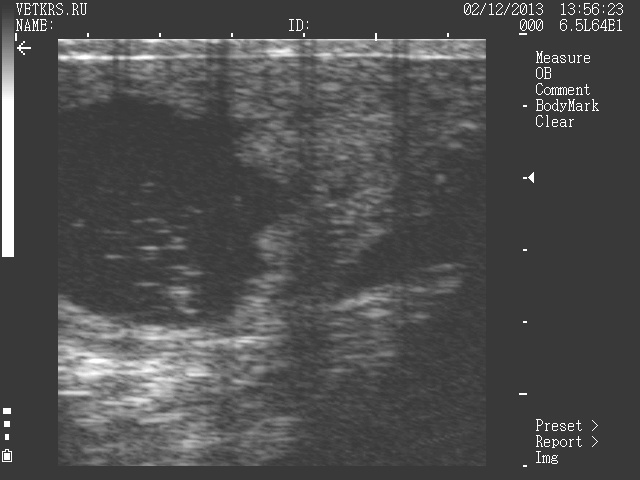
Эндометрит
Половой цикл
C помощью ультразвукового сканера можно наблюдать за изменениями в половых органах коровы на протяжении всего полового цикла.
Нулевым днем принято считать день овуляции, когда фолликул, в котором находится яйцеклетка, лопается и последняя выходит в яйцеводы. Визуально наблюдается ткань яичника с овуляционной ямкой, возможно увидеть остатки стенки фолликула с фолликулярным эпителием. Полость фолликула заполняется кровью, образуется сгусток и так называемое геморрагическое тело. Визуально оно не отличается от ткани яичника, но пальпаторно можно определить, что оно значительно мягче яичника.
В последствие геморрагическое тело прорастает фолликулярным эпителием, окутывающим каждую клеточку будующего образования - желтого тела. Образуются перегородки и перерождения ткани в лютеальную. Визуально видна зернистость лютеальной ткани (клеточки окутанные перегородками с кровеносными сосудами, питающими и выполняющими роль переносчика гормонов образующихся здесь(прогестагенов)).
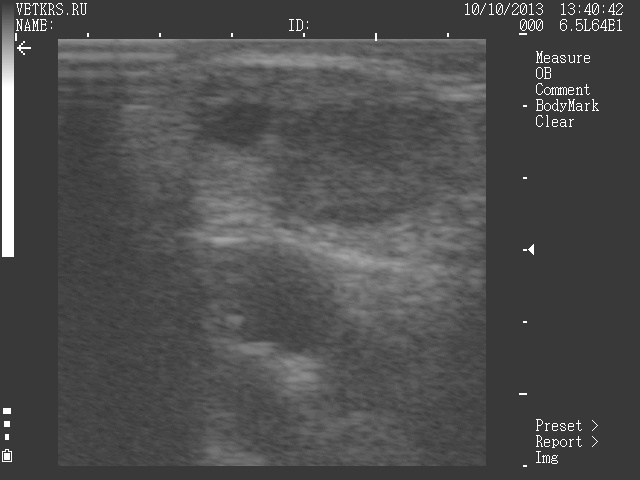
Пальпаторно в зависимости от стадии лютеинизации от полости наподобие фолликула с плотной «головкой» до плотного «грибка» возвышающегося над тканью яичника. Не всегда желтое тело возвышаться над тканью, а может прорастать внутрь яичника и пальпаторно не ощущаться.
В развитии желтого тела может быть одна особенность, которую иностранные специалисты называют лакуной, а иногда кистой желтого тела. Лакуна – это полость чаще в центре желтого тела наполненная лютеальной жидкостью.
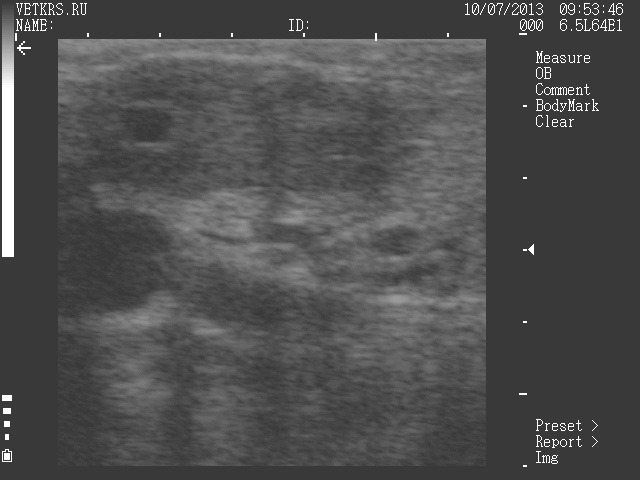
Непатологична лакуна
Иногда лакуна может находиться с краю желтого тела, но обязательно видна связь с желтым телом и стенка выстлана лютеальными клетками. В отличие от фолликула, который не связан с желтым телом, лакуна с ним объединена в одно образование. Лакуна не считается патологией если она меньше 1/3 от размера желтого тела.
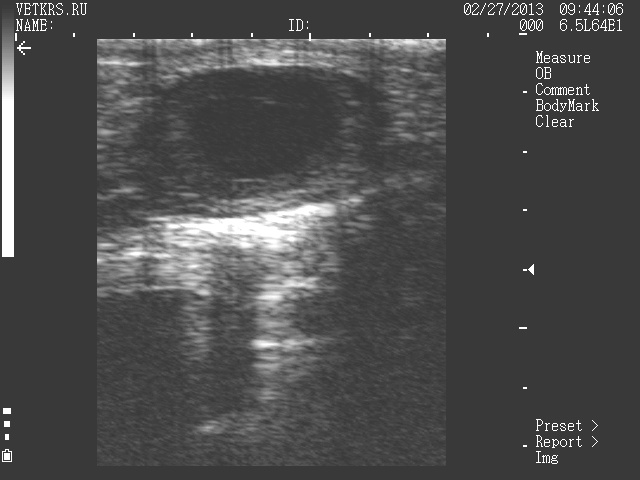
Патологичная лакуна
Желтое тело размером чаще около 1,5 см. Если размер больше 3 см., то необходимо более детально исследовать яичник и желтое на предмет патологи желтого тела. В частности лютеальные кисты довольно частые патологии.
Фолликулы образуются около 60 дней. После овуляции в яичнике уже есть мелкие не активные фолликулы. Их активность подавляется выделяемым желтым телом прогестероном. Эти фолликулы являются проявлением первой фолликулярной волны.
Визуально можно видеть множество мелких фолликулов и достаточно большое желтое тело. Охоту такие коровы не проявляют. Через 11 дней маткой выделяются простогландины F2?, которые воздействую на желтое тело разрушая его. Это происходит только если не произошло плодотворного осеменения. Происходит прекращение выработки прогестерона и как следствие снятие прогестеронового блока, что приводит к образованию второй фолликулярной волны и образованию доминантного (крупного полностью функционирующего) фолликула.
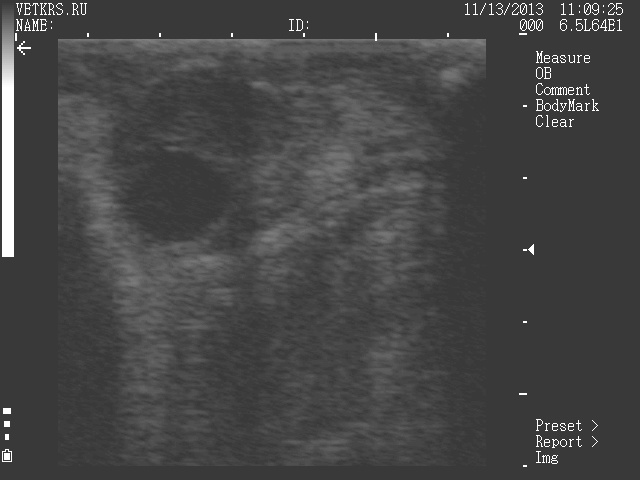
Фолликул
Растущий фолликул выделяет гормоны, приводящие корову в состояние охоты. Визуально фолликул виден как полость заполненная фолликулярной жидкостью с тонкой стенкой (чем ближе овуляция тем тоньше), чаще выступающая над поверхностью яичника. Пальтаторно ощущается как флуктуирующий шарик. При приближении овуляции в стенке фолликула можно наблюдать включение белых (гиперэхогенных зон) кристаллов.
По ряду не совсем доказанных причин развитие фолликула может остановиться. Чаще это происходит в четвертый-шестой неактивный цикл, т. е. когда наблюдаются пропуски охоты либо не осеменение по ряду причин. Фоликулы мелкие (меньше 0,8 см), не изменяемые в размере на протяжении нескольких дней. Причем на такие фолликулы сложно повлиять даже дорогостоящими препаратами (фертагил, гонавет, фоллигон), поэтому не рекомендуют запускать схему стимуляции охоты при обнаружении данных мелких, плохоразвитых фолликулов) Стенка его вначале утолщается в результате образуется мелкая толстостенная фолликулярная киста (чаще несколько кист – пиликистоз), она гормоноактивна, то есть корова находится в охоте на протяжении долгого времени. Единственной особенностью является характер слизи – она жидкая и скудна по объему, но выделяется почти постоянно (на период гормональной активности кисты).
Со временем стенка кисты истончается и накапливается все больше фолликулярной жидкости. Киста становится малоактивной в отношении гормонов, увеличивается в объеме и может занимать весь яичник. Корова проявляет признаки возбуждения, но рефлексы и феномены (течка, половое возбуждение, охота) угнетены (овуляции не будет наблюдаться вообще). В дальнейшем стенка кисты под влиянием лютеинизирующего гормона (концентрация которого по видимому не может спровоцировать овуляцию) утолщается (больше 3 мм), прорастает лютеальной тканью и киста становиться лютеальной (лютеиновой). Киста становиться не гормоноактивной и у коровы наблюдается анофродизия на протяжении долгого времени.

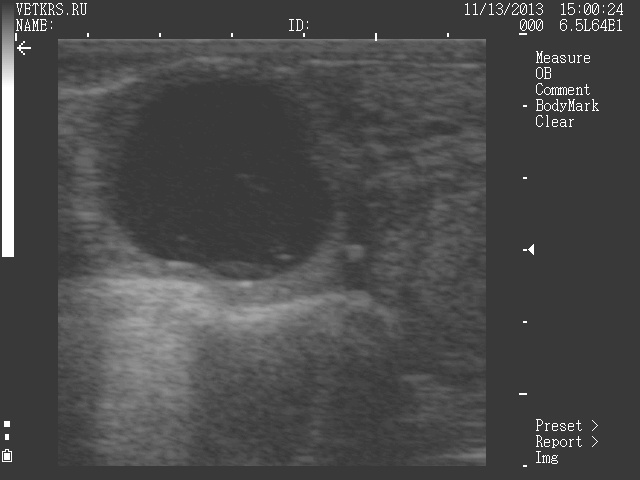
Фолликуляраная киста
Определение стельности.
Обосновано применение ультразвука в качестве диагностики стельности с 30-ого дня. Почему нельзя раньше? Ошибочно читать, что просто не увидишь плода. Плод виден и на 25-й день. Есть две причины почему не рекомендуют раньше. Первая – это возможный натуральный аборт (на сроке 25-30 дней – максимальная предрасположенность к этому) и специалист ошибочно ведет корову к отелу как стельную. Требуется перепроверка. Конечно, перепроверять необходимо и при исследовании на более поздних сроках, но вероятность аборта выше на раннем сроке (до 30 дней). Вторая причина – это инструментальный аборт. Вероятность его минимальна, но все же существует. Дело в том, что прикрепление эмбриона к стенке матки происходит на 25-28 день. И манипуляции с маткой (особенно без опыта и осторожности) чреваты абортом. Подчеркну, что не ультразвук вызывает аборт (разумеется при нормальной интенсивности, частоте луча), а именно манипуляции.
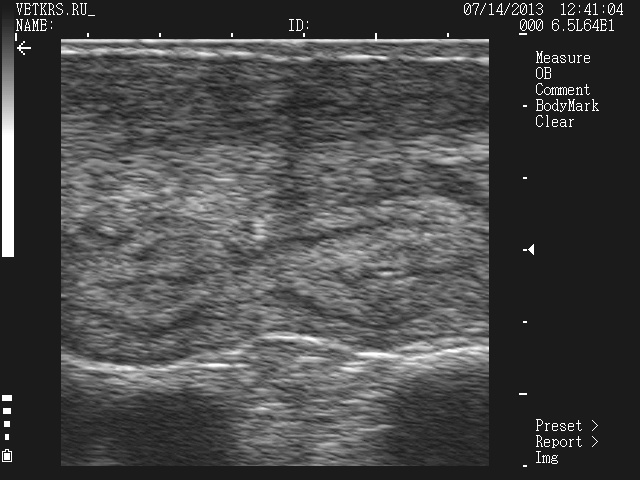
"Яловая" матка
В зависимости от размера эмбриона можно определить его примерный возраст:
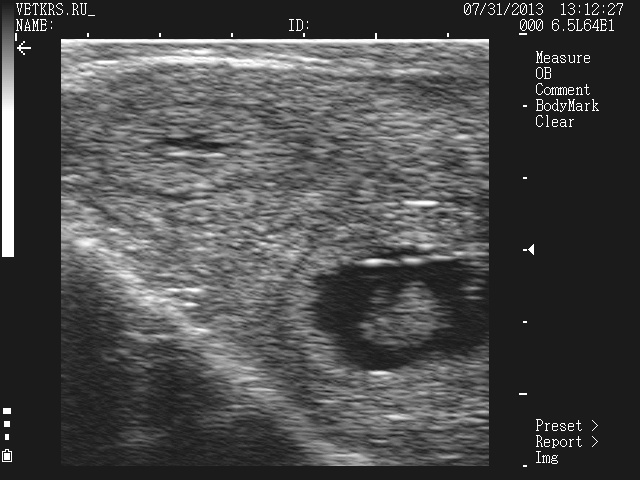
28 дней:
Прикрепление эмбриона к стенке матки начинается через 17 дней после осеменения а окончательная имплантация происходит через 25-28 дней после осеменения.
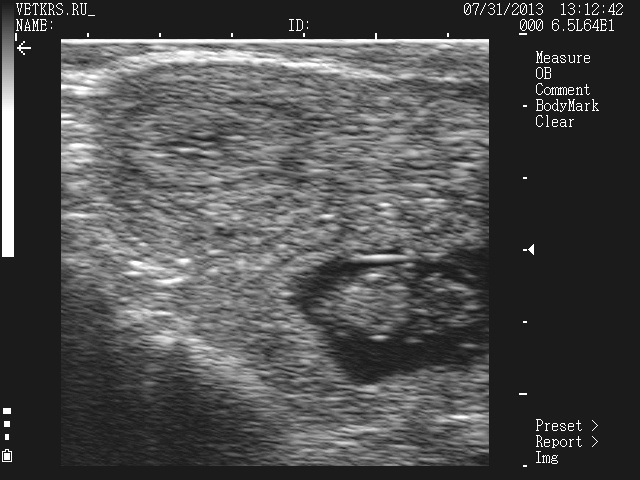
30 дней – 1 см
Прикрепление эмбриона к стенке матки начинается через 17 дней после осеменения а окончательная имплантация происходит через 25-28 дней после осеменения. Происходят процессы плацентации начинается образование основных органов и систем зародыша: закладки нервов, завершается образование туловищных сомитов, образуются ластоподобные грудные и тазовые конечности. Размер эмбриона 1 см. Околоплодная полость в зависимости от количества околоплодной жидкости 1,5-2,0 см в диаметре
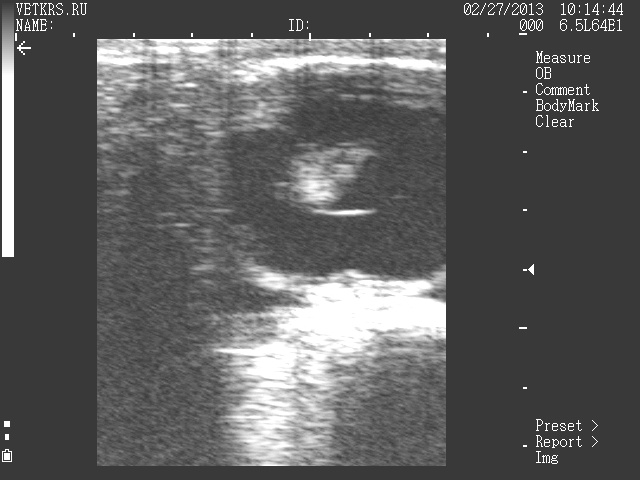
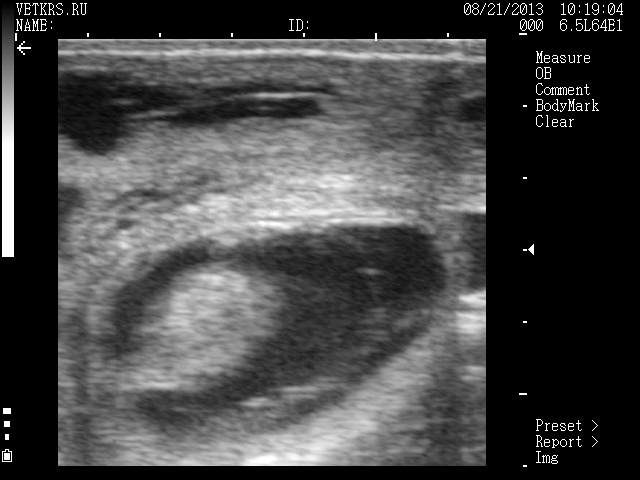
35 дней – 1,5 см
Продолжаются процессы плацентации и образование внутренних органов , грудных и тазовых конечностей. Определяется сердцебиение плода. Размер эмбриона 1,5 см. Околоплодная полость в зависимости от количества околоплодной жидкости 2,0-3,0 см в диаметре
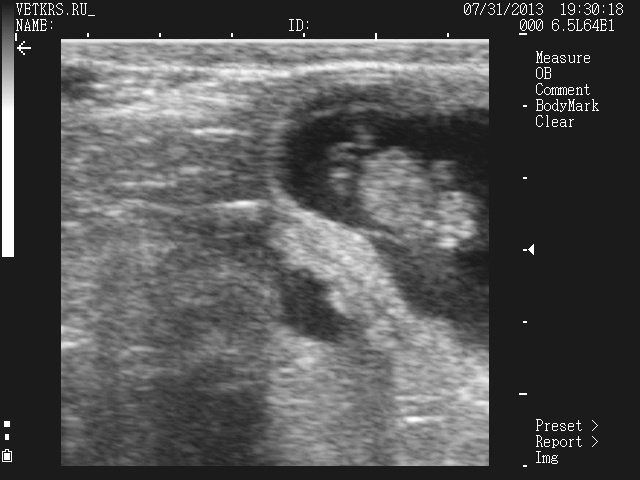
40 дней:
Активно развивается хорион, происходит васкуляризация котиледонов, что значительно улучшает трофическое обеспечение зародыша. Формируются стенки и закладки клапанного аппарата сердца, а также дуга аорты и закладки магистральных сосудов. Улучшение трофического обеспечения сопровождается формированием хрящевых закладок скелета. Размер эмбриона 2 см. Околоплодная полость в зависимости от количества околоплодной жидкости 3,0-40 см в диаметре
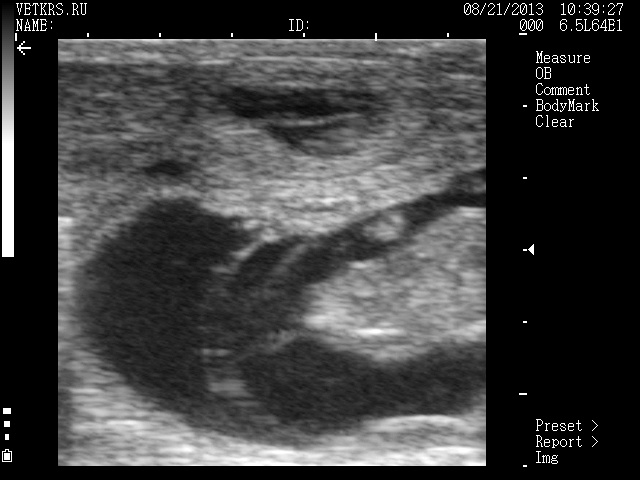
45 дней – 2,5 см
Размер эмбриона 3 см. Околоплодная полость в зависимости от количества околоплодной жидкости 4,0-5,0 см в диаметре

50 дней – 4 см.
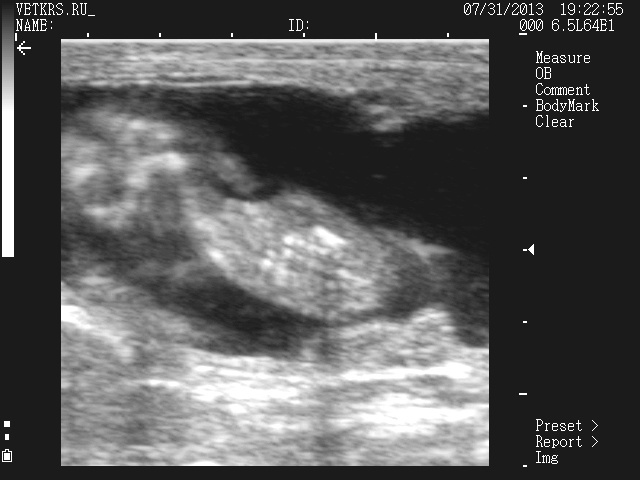
60 дней:
Продолжается закладка внутренних органов. Заканчивается индифферентная стадия полового развития, и появляются первые половые различия. Появление иннервируемых мышечных волокон позволяет предплоду к концу этой стадии осуществлять первые примитивные движения. Определяется сердцебиение плода. Возможно определить пол плода. Размер эмбриона 5 см. Диаметр головки плода 1,5 см Околоплодная полость не убирается в размер экрана
С 3-ого месяца стельности амниотическая жидкость мутнеет и визуализируется зернистость.
На поздних сроках (начиная с 4-ого месяца) становятся отчетливо видны кателедоны. Кателедоны растут примерно 1 см в месяц.
Определение пола.
Доказано, что у телочек плодная оболочка тоньше чем у бычков
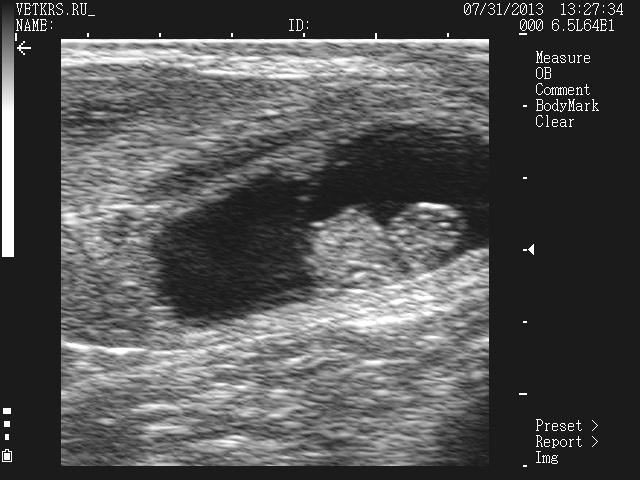
телочка
бычок
Начиная с 65-ого дня возможно определить пол плода. Начиная с 45-ого дня происходит разделение зачатков генитального бугорка либо ближе к области хвоста каудально, либо краниально.



